Болезнь Кавасаки — это генерализованное воспаление сосудов, в основном артерий, которое сопровождается с острым лихорадочным состоянием и грозит риском развития инфаркта, кардиосклероза, ИБС, аневризмы аорты и прочих сердечно-сосудистых заболеваний.
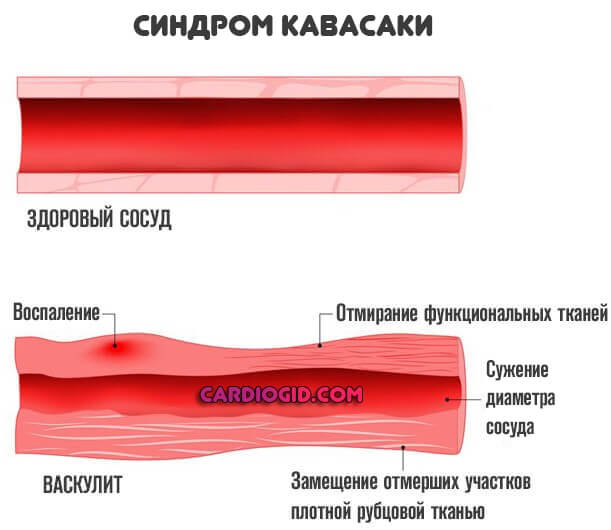
В части симптоматики и сути явления, нарушение очень похоже на васкулит. Но имеет несколько отличительных черт:
- Поражает только детей. В основном до 5 лет жизни.
- Синдром обладает расовой выборочностью. Наиболее часто он встречается у азиатов, если точнее — у японцев. У них отклонение диагностируется почти в 5 раз чаще, чем у европейцев.
- Протекает стремительно, не хронизируется и не имеет свойства рецидивировать. Обостряться.
- Дает обильную внутреннюю симптоматику чуть ли не с первых дней существования. В основном поражает сердце, может навредить глазам.
- Хорошо поддается терапии. В отличие от васкулита, который устраняется неделями и даже дольше.
- Парадоксально, но при своевременной медицинской помощи, нарушение полностью излечивается и имеет хорошие прогнозы.
Болезнь нужно побороть как можно быстрее. В противном случае не избежать осложнений. В том числе смертельно опасных: вплоть до инфаркта, остановки сердца.
Содержание
Механизм развития
Нарушение было и остается довольно загадочным. Ученые не пришли к единому мнению об этиологии этого процесса, его происхождении. Однако кое-какие подвижки в плане исследований есть.
Существует группа теорий относительно патогенеза синдрома Кавасаки.
Наследственный фактор
Подавляющее большинство специалистов придерживается версии о том, что нарушение имеет генетически обусловленные черты. В пользу этого говорят, в том числе и расовые, точечные и очень избирательные предпочтения состояния. Страдают японцы, чаще прочих азиатов.
Почему так? По всей видимости, предрасположенность передается с какими-то определенными генами, с целой группой. Что и приводит к росту заболеваемости в популяции.
Точно сказать, насколько вероятна болезнь у человека с отягощенным анамнезом, пока тоже не удалось. Исследования продолжаются.
Инфекционный механизм
В основе этой теории лежит предположение о том, что всему виной вирусы (герпеса, в частности Эпштейна-Барр) или бактерии вроде стафилококков.
Здесь мнения специалистов разделяются:
- Некоторые предполагают, что нарушение имеет сугубо септическую природу. То есть начинается с поражения стенок артерий самими аномальными агентами.
- Другие же считают, что любой инфекционный очаг может стать триггером. Спусковым механизмом. И далеко не обязательно вирусу или бактерии поражать сосуды.
И здесь начинается последняя точка зрения на болезнь Кавасаки.
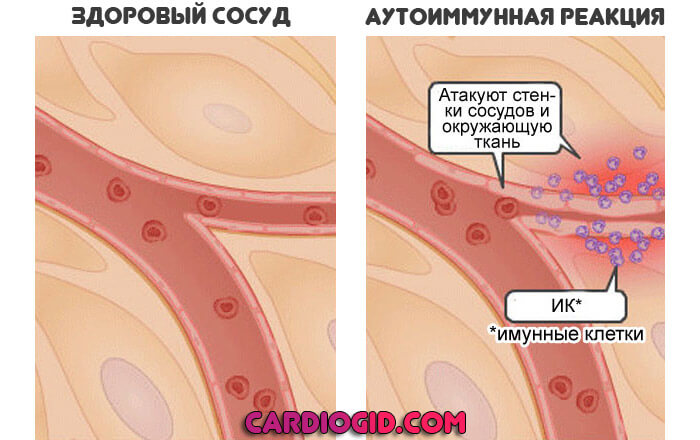
Аутоиммунный механизм
Сторонники этой теории считают, что септические агенты не провоцируют синдром непосредственно. Речь идет о повышении чувствительности организма.
Если бактерия или вирус воздействует достаточно долго, защитные силы дают сбой. Ослабляют позиции. Риск их неправильной работы повышается.
В конечном итоге, иммунная система атакует собственные клетки и ткани. Вызывает воспаление. В таком случае болезнь Кавасаки становится еще ближе к васкулиту.
Большая часть исследователей придерживается некоей синтетической теории. Все три механизма играют роль в этиологии. Наследственность и воздействие инфекции — вот основные виновники. Они в системе провоцируют расстройство.
Симптомы
Клиническая картина довольно типична. Это облегчает работу врачам. Если учесть, что заболевание не имеет специфических черт с точки зрения диагностики.
В основе патологического процесса — вялое воспаление внутренних слоев артерий. Однако количество сосудов, вовлеченных в нарушение столь велико, что симптомы сразу хорошо заметны.
Основная категория больных — дети до 5 лет. Болезнь Кавасаки у взрослых не встречается, это невозможно. Пик приходится на период с 9 месяцев до 2-х лет.
Есть некоторые разночтения, исследователи называют отличные цифры. В России диагноз ставят редко, но это скорее проблема неправильной диагностики и некомпетентного отношения.
Распространенность синдрома примерно такая же, как в Европе. Она в 5 раз ниже, чем в Японии и в 3 меньше чем в среднем по азиатскому региону.
Начало расстройства
Первый признак — скачок температуры тела без понятных причин. Как правило, лихорадка довольно мягкая. Показатели термометра редко поднимаются выше 38-38.5 градусов Цельсия.
Но возможны исключения. Особенно у детей с пониженным иммунитетом. У таких пациентов нарушение вполне может проходить в атипичной, более опасной форме.
Повышенные показатели термометра сохраняются на протяжении нескольких дней. Примерно к концу первой недели, они приходят в норму. Но прочие проявления никуда не деваются.
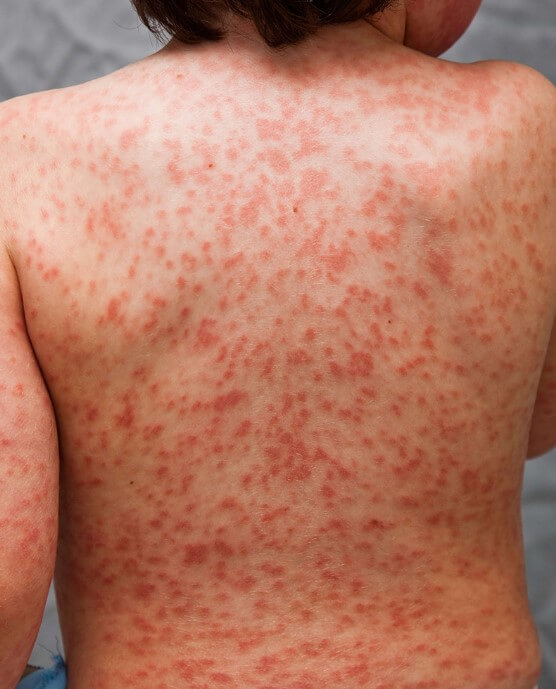
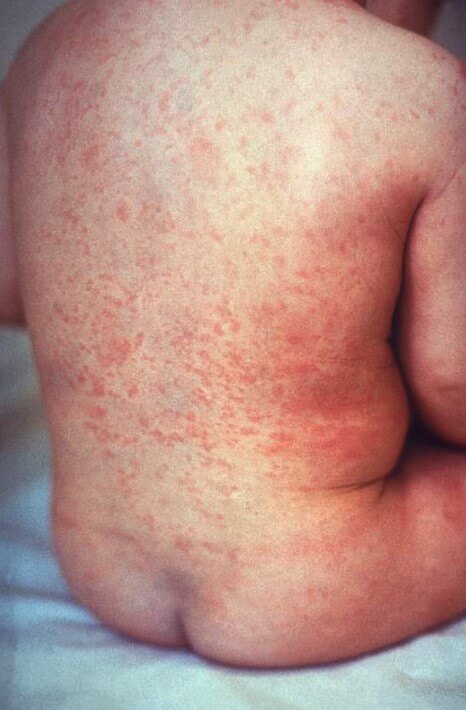
Появление кожной сыпи
Характер ее может быть самым разным. Это и папулы, и плоские красные пятна, и волдыри, скарлатиноподобные дефекты. Локализация — дермальные слои туловища, шеи, паховой области. Реже — конечности, лицо.
Очаги довольно крупные. Могут формироваться постепенно, а затем сливаться, покрывая большую часть конечности, грудной клетки, поясницы и т.д. обильные высыпания типичны для тяжелого течения расстройства.
Кожные проявления сохраняются на протяжении 7-14 дней. Затем папулы вскрываются, язвы зарастают. Полное разрешение комплекса симптомов наступает к концу 3-5 недели заболевания.
Воспаление суставов
Происходит почти всегда. В основном страдают нижние конечности. Мелкие структуры, если болезнь существует долго и не корректируется.
Объективно патологию определяют как артрит. Возможны и мягкие варианты, когда интенсивного разрушительного воспаления нет. Однако присутствуют суставные боли — артралгии.
В среднем, на полное восстановление опорно-двигательного аппарата при синдроме Кавасаки уходит до 1-2 месяцев.
Вовлечение слизистых оболочек
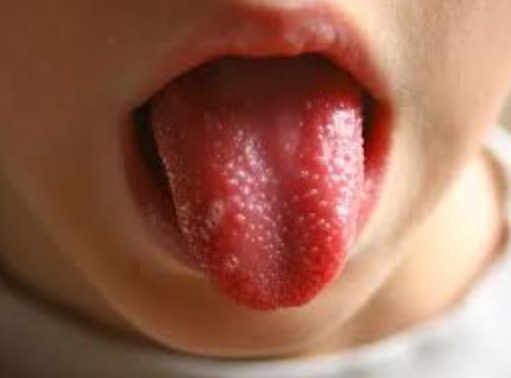
Предсказать, что пострадает в конкретном случае — трудно. Как правило, речь идет о полости рта. Развиваются воспалительные процессы, стоматиты. Возможное поражение десен, языка (глоссит). Горла. Визуально определяется сильное покраснение и раздражение. Слизистые оболочки приобретают насыщенно малиновый оттенок.
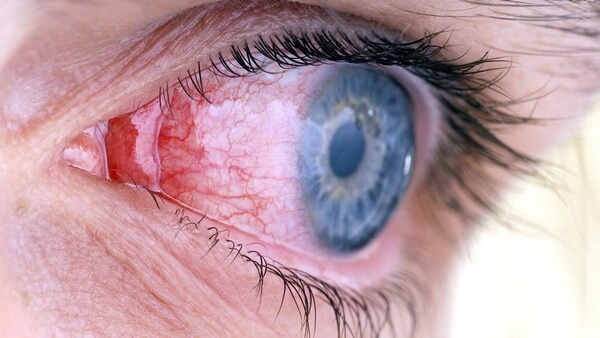
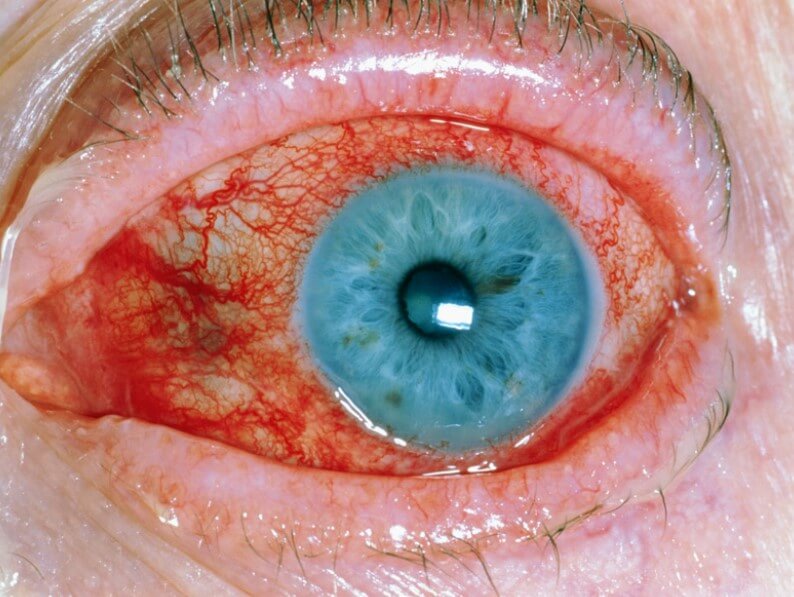
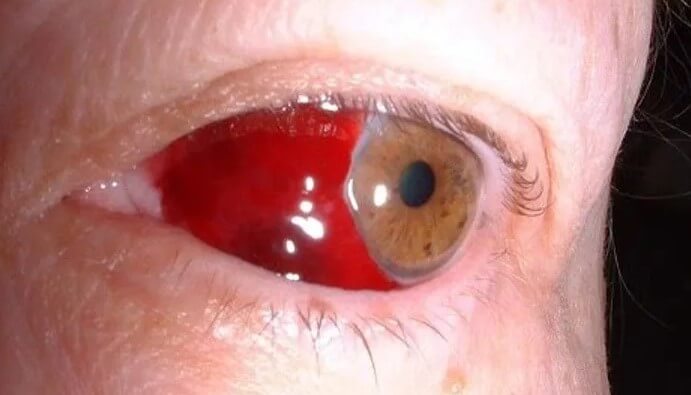
Почти так же часто страдает конъюнктива. Наружная выстилка глаза. Поскольку процесс несептический, выделений нет. Но пациент ощущает сильное жжение, рези при моргании сухость. Количество слезной жидкости снижается.
Визуально белки глаз выглядят тусклыми, красными. Присутствует болезненный блеск.
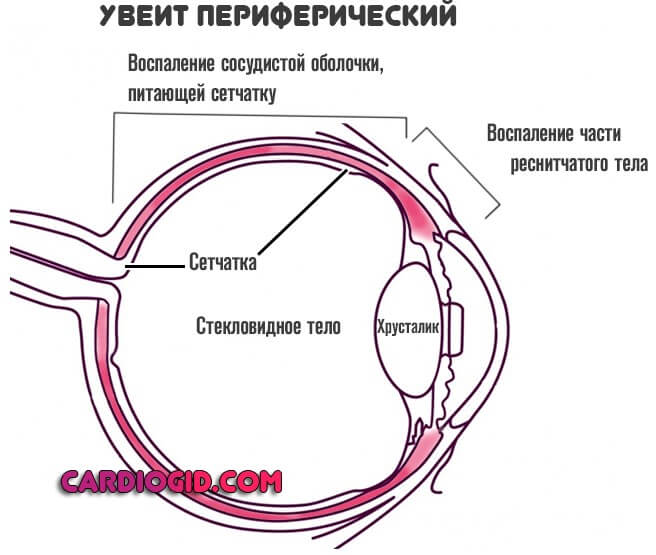
Опаснее всего, если синдром Кавасаки затрагивает внутренние структуры глаза. Сосудистую оболочку, сетчатку (увеит и прочие варианты нарушений).
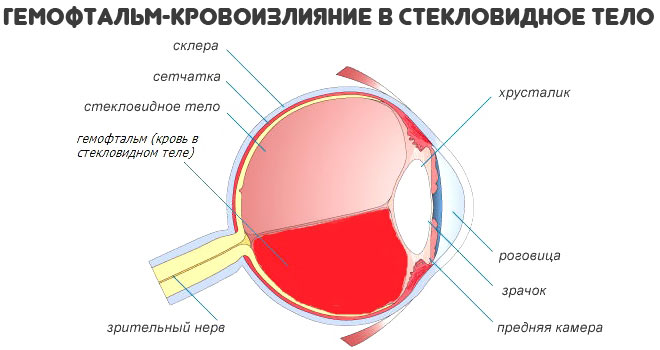
В таком случае даже при грамотном лечении есть риски повреждения зрительного анализатора. В том числе, в результате кровотечений в стекловидной тело (гемофтальм). Это может закончиться слепотой на один или сразу оба глаза.
Нестандартные ситуации требуют обязательного участия офтальмолога. Сложные вопросы решаются только в больнице.
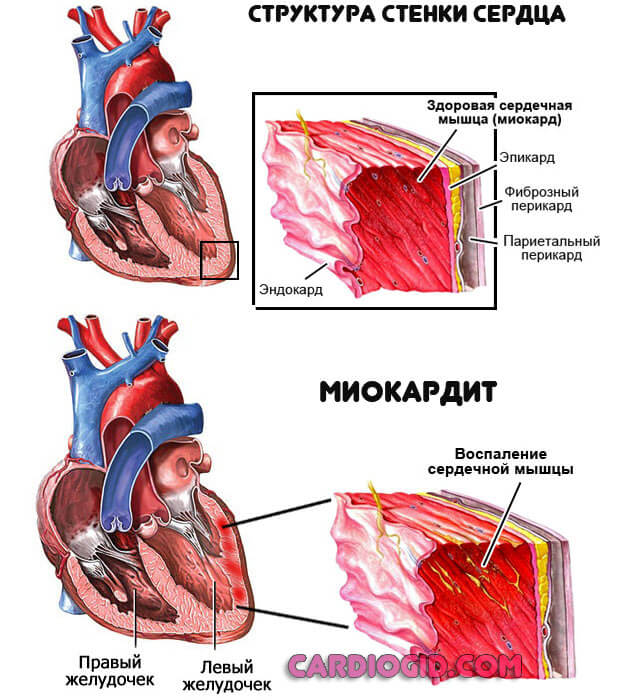
Поражение сердца и сосудов
Объективно, патология проявляет себя как миокардит. Возникают эпизоды длительной тахикардии. Частота сокращений мышечного органа существенно растет. До 120-150 ударов в минуту и более.
У детей раннего возраста ЧСС сама по себе больше, потому оценивают показатель относительно. При превышении уровня на 20-30 уд. уже говорят о расстройстве. Нормы пульса по возрастам подробно описаны в этой статье.
Возможны боли в грудной клетке разной интенсивности. По характеру они давящие, жгучие.
У детей раннего возраста субъективные ощущения выявить невозможно по понятным причинам.
Смотрят на визуальные признаки:
- Побледнение кожных покровов, цианоз области вокруг рта и носа.
- Пациенты в острый период апатичны, больше спят.
- У всех без исключения больных развивается одышка. Даже в состоянии полного покоя.
Это результат ишемического процесса. Сердце само недополучает питательных веществ и кислорода и не может обеспечить прочие ткани организма. Отсюда попытки компенсировать недостаток O2 интенсификацией дыхания.
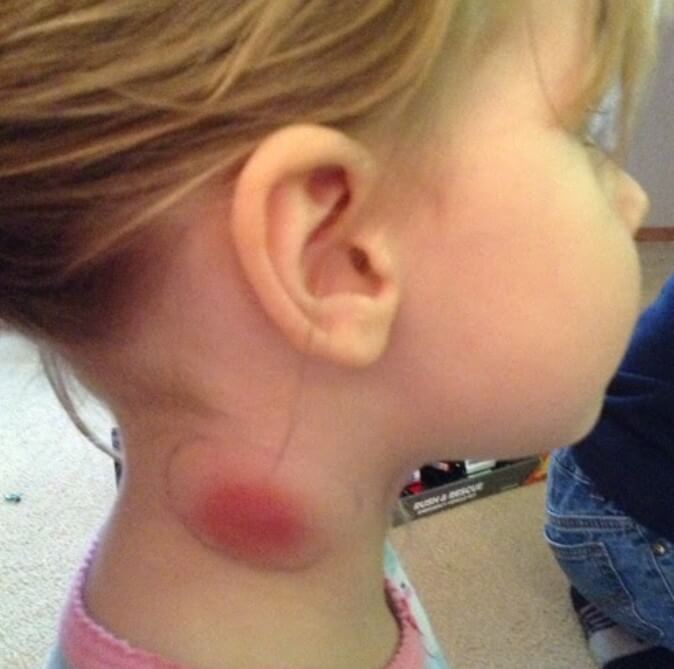
Увеличение шейных лимфоузлов
Почти в половине случаев. Симптом плохо заметен родителям ребенка. Обнаружить проявление может врач, при пальпации.
В тяжелых случаях все понятно и так. Изменяется рельеф шеи. Возможен полноценный лимфаденит. Он проявляется агрессивно: скачками температуры тела, сильными болями в проекции узлов, местным покраснением и серьезным увеличением тканей в размерах. Их деформацией. Это крайне опасно.
В среднем, синдром Кавасаки у детей проходит спустя 3-6 недель. Бесследно оставить пациента нарушение может только в том случае, если проводилось полноценное лечение. Иначе велики риски осложнений.
Как скоро они разовьются и возникнут ли вообще — вопрос вероятностный. Из-за такого «коварства» болезни, врачи продолжают действовать даже когда симптоматика сходит на нет. Это уже скорее методы профилактики.
Причины
Частично этот вопрос затрагивался. Точно сказать, почему развивается болезнь Кавасаки невозможно. Речь идет о трех ключевых факторах:
- Отягощенная наследственность. Генетическая обусловленность. При этом сказать, как именно передается нарушение и переходит ли оно непосредственно вообще, пока не получается. Вполне может быть, что говорить нужно не о прямом наследовании, а о повышении вероятности у потомства. Следовательно, речь идет не об одном, а о целой группе генов. И это не мутация, а определенный склад иммунной, сердечнососудистой системы.
- Инфекционный фактор. Особую роль в этиологии болезни Кавасаки играют вирусы герпеса (четвертого типа), пиогенная флора (стрептококки и стафилококки). Непосредственно нарушение они не провоцируют. Действуют косвенно. Если в организме есть септический очаг, вероятность болезни у ребенка становится выше. Но пока невозможно сказать насколько.
- Аутоиммунный процесс — третья составляющая синдрома Кавасаки. Речь идет о повышении чувствительности организма. Так называемой гиперсенсибилизации. Если тело долго борется с инфекционным очагом, иммунитет начинает давать сбой. По ошибке реагирует слишком агрессивно даже на малейшие раздражители. Отсюда воспалительный процесс.
Болезнь кавасаки у детей имеет комплексную этиологию: влияет как наследственность, так и инфекционный фактор. Собственные защитные силы венчают общую картину, запуская патологический процесс.
Диагностика
Обследованием пациентов с подозрениями на синдром Кавасаки занимаются педиатры, кардиологи, ЛОР-врачи. Иногда и другие специалисты.
При оценке состояния, доктора опираются на формальные критерии ВОЗ:
- Двустороннее воспаление структур глаза: конъюнктивит.
- Увеличение регионарных шейных лимфоузлов.
- Поражение слизистой горла, полости рта вообще.
- Кожные высыпания любого характера.
- Проявления со стороны суставов рук и/или ног. Признаки воспаления. Отечность, покраснение.
Для того чтобы констатировать болезнь Кавасаки, нужно хотя бы 4 симптома из названных. Это надежные критерии.
Выявить патологию просто: достаточно даже визуальной оценки состояния пациента. Но тут и скрывается основной подвох.
Синдром очень похож на прочие заболевания. Будь то васкулит, ревматоидный артрит и др. Потому не обойтись без полного комплекса исследований. Это уже вопрос подтверждения (верификации) диагноза.
- Консультация ЛОР-врача с осмотром. Врач оценивает состояние ротовой полости, глотки. Любые отклонения, покраснения и признаки воспаления рассматриваются как положительный диагностический результат.
- Консультация офтальмолога. Конъюнктивит выявляется сразу.
Осмотр педиатра. Позволит исследовать прочие критерии. Подтвердить симптомы, выведенные ВОЗ. - В рамках первичной верификации, нужен общий анализ крови. Специфических признаков этим способом найти не удастся. Косвенно на патологию указывают повышенные лейкоциты, СОЭ. Если бушует иммунитет, появляются отклонения по эозинофилам.
- Рентгенография грудной клетки. Чтобы исключить пневмонию и проблемы с легкими.
- ЭКГ. Специфическое исследование функционального состояния сердца. На фоне синдрома Кавасаки как минимум развивается тахикардия. Стабильная. Длится она от нескольких часов до суток непрерывно. Иногда даже более. Прочие расстройства тоже возможны.
- Эхокардиография. Или же УЗИ сердца. Применяют его скорее как способ исключить опасные осложнения здесь и сейчас.
- По необходимости назначают биохимическое исследование крови.
- При явном поражении суставов показана консультация ортопеда или ревматолога.
- Пальпация. Возможно, УЗИ внутренних структур опорно-двигательного аппарата.
Работы много. Врачи действуют в тандеме. Болезнь не терпит пренебрежения. Начинать коррекцию нужно быстрее. От этого зависят риски осложнений.
Лечение
Надежных методов терапии пока нет. Все способы, к которым прибегают врачи, призваны снизить риски осложнений, приблизить момент выздоровления. Как именно помогать пациенту — вопрос дискуссионный.
В основном назначают препараты:
- Иммуноглобулин. В форме растворов для внутривенных инъекций. Резко, в течение 10-12 часов устраняет все симптомы патологического процесса. Если присутствует аутоиммунный компонент, результата нет или он обратный. Потому перед тем, как назначать белки, специалист проверяет, насколько повышена чувствительность организма. Иначе можно навредить. Это первая сложность.
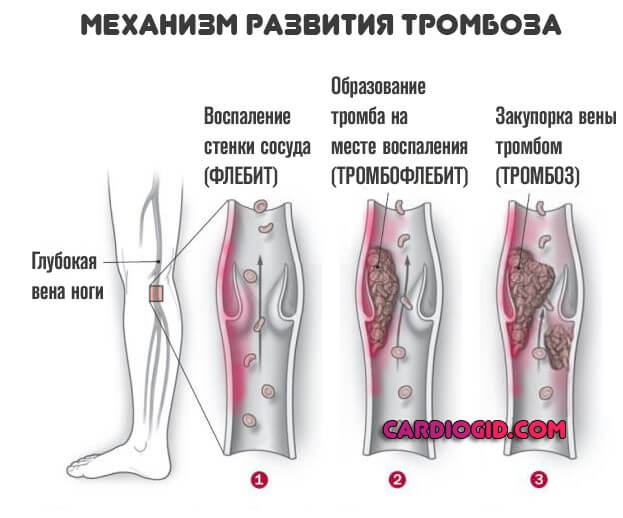
- Не менее трудно разобраться с кортикостероидами. Согласно исследованиям и данным клинической практики, такие средства хорошо снимают воспаление и купируют симптомы. Но возникает другая проблема. Специальные тесты показали, что глюкокортикоиды повышают риски тромбоза коронарных артерий в будущем. В такой ситуации получится, что лечение куда опаснее основного заболевания. Применять или нет препараты подобного рода, решает врач.
- Антиагреганты. На основе ацетилсалициловой кислоты. Их назначают только когда есть реальные риски тромбозов. В остальных ситуациях от столь опасных препаратов воздерживаются.
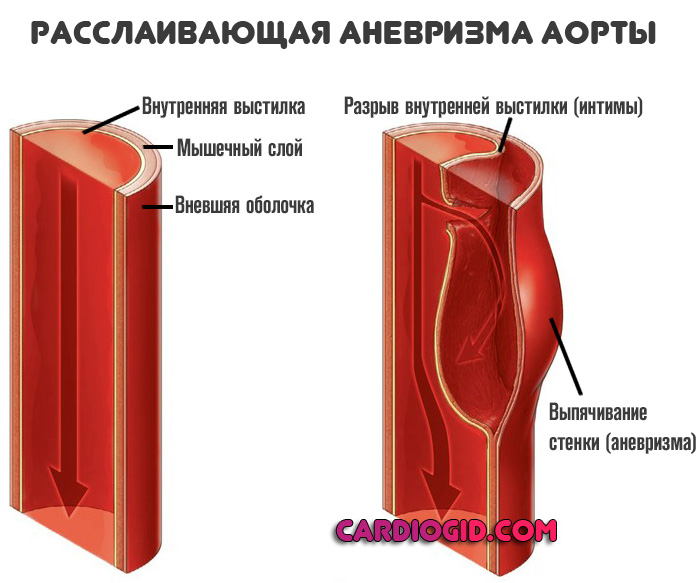
- Антикоагулянты. Еще более мощные средства. Варфарин и прочие. Их вводят, если ребенок страдает аневризмой. В остальных ситуациях смысла нет. К тому же такие лекарства очень опасны.
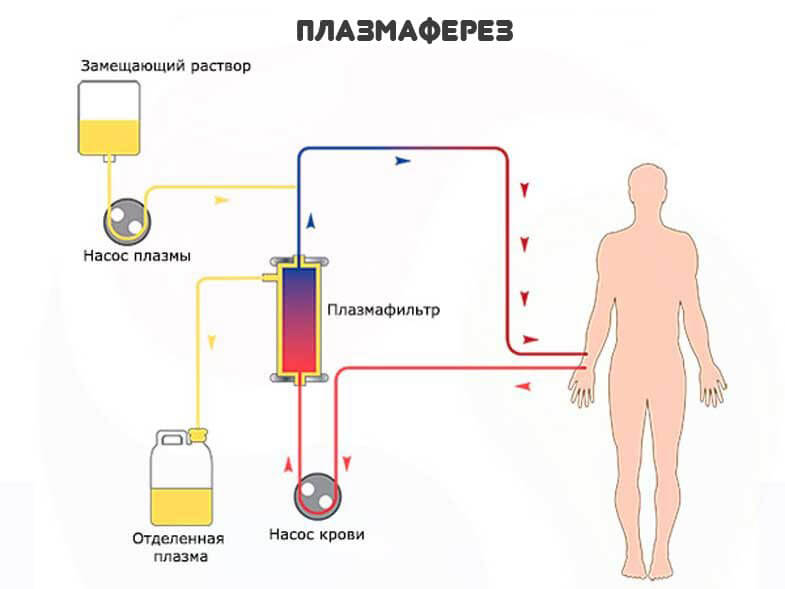
Из немедикаментозных методов выделяют плазмаферез. Способ очистки жидкой фракции крови. Польза от него тоже спорная.
Однозначно эффективных и универсальных способов лечения не существует. Решать вопрос должен врач, исходя из конкретного клинического случая.
Прогноз
Как ни странно, благоприятный. Летальность заболевания держится на уровне 1-3%, плюс-минус по разным оценкам. Но при своевременной коррекции шансы на полное восстановление максимальны. Главное не тянуть с медицинской помощью.
Последствия
Осложнений масса. В основном они имеют сердечно-сосудистую основу:
- Инфаркт миокарда.
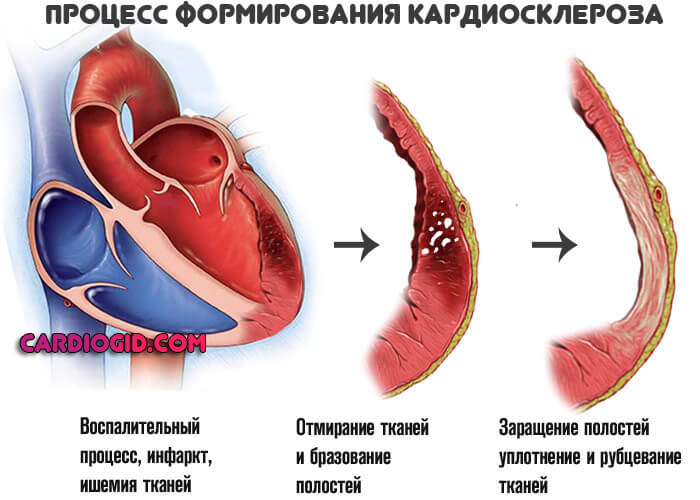
- Кардиосклероз.
- Ишемическая болезнь сердца.
- Гипертония. Систематические скачки артериального давления.
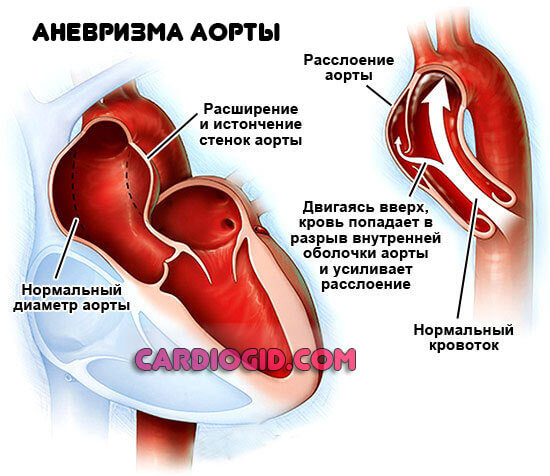
- Аневризма аорты (стеночное выпячивание). Смертельно опасное последствие. В основном поражает коронарные сосуды. Те, что питают мышечный орган.
- Атеросклероз.
Синдром кавасаки — это распространенное педиатрическое заболевание смешанного характера, отличается сложной этиологией и довольно слабо изучено, несмотря на то, что известно более полувека.
Чтобы гарантировать положительный прогноз, лечение нужно начать как можно раньше. При грамотном подходе риски минимальны.