Патологии сердечнососудистой системы многообразны по своему характеру, численность самостоятельных единиц в классификаторе достигает сотен. Они разнятся как по течению, так и по происхождению, но многие рано или поздно приводят к летальным последствиям. Без лечения — таких абсолютное большинство.
Ряд процессов вообще не подлежат какой-либо коррекции, возможно лишь продление жизни. Согласно статистическим данным, смертность от кардиальных проблем в мире находится на первом-втором местах по количеству ситуаций.
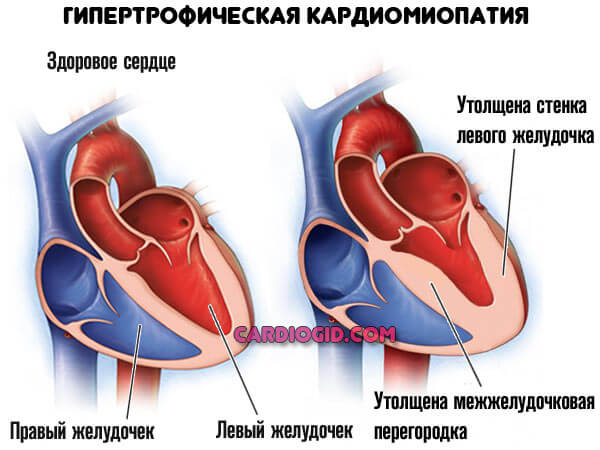
Гипертрофическая кардиомиопатия — это врожденный или приобретенный порок развития сердца, когда объем мышечного слоя левого, реже правого желудочка спонтанно растет.
Заболевание спорное. Ученые до сих пор не могут придти к единому мнению относительно генеза состояния.
Одни указывают на чисто генетический характер (то есть явление сопряжено только с семейным фактором), иные же говорят о высокой вероятности спорадических моментов (возможно спонтанное, вторичное развитие).
Истина находится где-то посредине. В любом случае, болезнь без должного лечения на ранних стадиях несет колоссальную опасность.
Содержание
Механизм развития патологии
В основе генеза состояния лежат два противоположных процесса.
Первый — это так называемая слабость миокарда. Она обуславливает недостаточную сократимость кардиальных структур в систолу, также малый объем поступающей крови в момент полного расслабления органа.
Отсюда нарушение нормального снабжения кислородом и необходимыми веществами тканей. На ранних этапах это малозаметный процесс, по мере усиления ишемии растут органические отклонения.
Тело, стремясь скомпенсировать функциональную несостоятельность, наращивает объем мышечной ткани. Но это бесполезно, поскольку значительные объемы сердца не равны адекватной активности.
Напротив, происходит еще большее расслабление миокарда, поскольку нарушается проводимость пучков Гиса. Как итог пациент имеет существенное разрастание тканей органа, его патологическое увеличение с падением гемодинамического потенциала.
В перспективе нескольких лет запущенный вариант приводит к смерти от остановки сердца. Реанимационные мероприятия смысла не имеют, поскольку анатомический дефект слишком выражен.
Второй клинический вариант кардимиопатии — гипертрофия межжелудочковой перегородки. Он встречается на фоне стеноза митрального клапана, его пролапса или заращения в результате первичных патологических процессов.
Как следствие опять же падает количество крови, которая транспортируется по камерам органа. Дальнейшая схема развития идентична.
В редких случаях, например, на фоне врожденных генетических синдромов или фенотипических отклонений во внутриутробный период, встречается сочетанный процесс. Когда работают сразу оба механизма. Это потенциально более опасно и труднее устранимо.
Перспективы развития летальных осложнений при изолированных дефектах первого или второго вида составляют от 5 до 20 лет, на фоне лечения и того больше.
Если же присутствуют сразу два порока (говоря условно), сроки сокращаются до 2-5 лет, даже медицинская помощь не гарантирует стабилизации состояния.
Потому необходимо проходить профилактические осмотры каждые полгода-год, если в анамнезе есть патологии кардиальных структур — еще чаще.
Классификация
Разграничение гипертрофической кардиомиопатии (сокращенно ГКМП) проводится по нескольким основаниям. Болезнь имеет собственный код по МКБ-10: I42.2, но шифр не отражает всей полноты процесса.
Исходя из распространенности явления, выделяют:
- Поражение левого желудочка. Потенциально летальное состояние. Поскольку нарушается нормальное движение крови по большому кругу. Это значит, что с течением времени нарастают явления гипоксии всех тканей. Особенно выражены признаки со стороны головного мозга, печени, почек.
- Разрастание правого желудочка. Считается относительно менее опасным. По мере развития, клиническая картина проявляется дыхательной недостаточностью и общими проблемами с легкими. Страдает малый круг.
- Двустороннее отклонение. Вбирает в себя типичные признаки одного и другого, существенно ухудшая прогноз.
В зависимости от объемов циркулирующей крови называют:
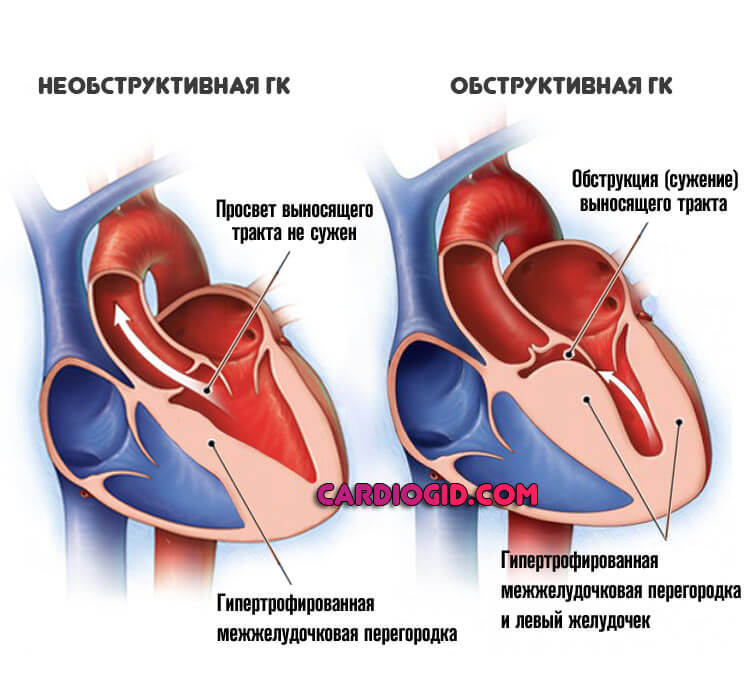
- Разновидность с обструкцией выносящего тракта.
- Тип без такового.
Клиническое значение данная классификация имеет только для врачей. В первой ситуации количество жидкой соединительной ткани, выбрасывающейся в систолу, падает за счет сужения кардиальных структур.
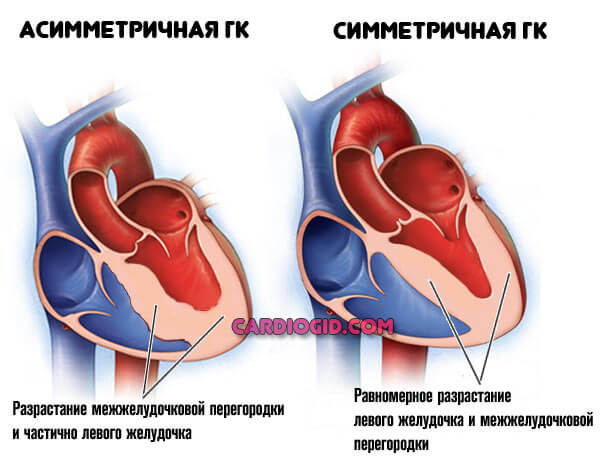
Сама по себе гипертрофическая кардиомиопатия левого желудочка имеет две основных формы:
- Симметричную. Когда поражение затрагивает в равной мере все отделы. Встречается, примерно, в 25% случаев, считаясь менее распространенной разновидностью. Дает знать о себе тяжелыми отклонениями в работе кардиальных структур. Вероятность успешного лечения падает.
- Асимметричную. Когда миокард поражен на отдельных участках либо на нескольких, но неравномерно.
Наконец, в зависимости от характера патологического процесса, степени отклонения от нормы можно назвать:
- Гипертрофическую кардиомиопатию легкую. Когда мышца утолщена до размеров 15-20 мм.
- Среднюю. Характеризуется разрастанием анатомического образования до 25 мм.
- Тяжелую. Более указанного значения.
Соответственно, протекают подобные типы неодинаково. Чем крупнее сердце, тем хуже оно сокращается, перекачивает кровь, снабжает себя. К тому же растет вероятность внезапной остановки.
Указанные классификации играют большую роль в определении диагностической и терапевтической тактики на любом этапе. Прогнозы благоприятны только на ранних стадиях и то не во всех случаях.
Причины
Факторы развития можно подразделить на две группы. Первая касается врожденных моментов.
Крупная категория ученых и кардиологов практиков указывает на преимущественно генетическую этиологию процесса. Так это или нет — сказать сложно. Но наследственный фактор имеет большое клиническое значение.
Доказано, если в роду был человек, страдавший рассматриваемым состоянием, риск проявления у потомка растет на 25-30%.
Также играет роль нарушение нормального генотипа. Характер наследования — аутосомно-доминантный. То есть достаточно, чтобы поврежденный участок присутствовал хотя бы у одного родителя, что обуславливает значительную распространенность процесса.
Другая группа ученых и практиков говорит о преимущественно приобретенных причинах складывания патологического явления, а факт наличия подобного состояния у новорожденных объясняется нарушением внутриутробного развития плода.
По всей видимости, имеет место как то, так и другое в разных клинических случаях. Также известно, что кардиомиопатия гипертрофическая — не чисто генетическое заболевания. Она может обуславливаться сторонними отклонениями.
Среди которых:
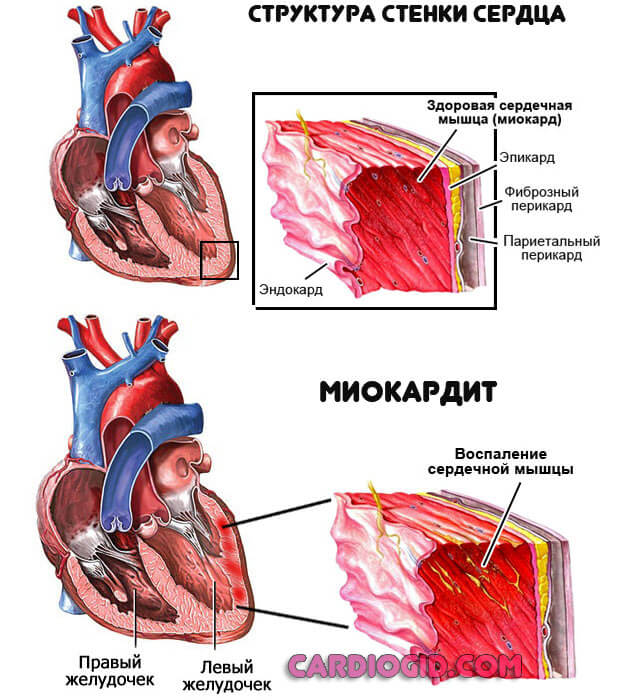
- Воспалительные процессы в сердце. Особенно часто встречается миокардит, поражение мышечного слоя. Возникает на фоне инфекций, аутоиммунных явлений. Сопровождается длительными болями в грудной клетке, одышкой и ускорением ритма. Лечится в стационаре, с применением антибиотиков. Риск развития порока на фоне перенесенного воспаления высок. Во многом это обусловлено рубцеванием кардиальных структур. Наращивание массы — компенсаторный механизм, изначально ущербный.
- Врожденные и приобретенные пороки сердца. Точно не известно, могут ли они непосредственно детерминировать кардиомиопатию гипертрофического типа. Но часто данное состояния встречается у пациентов с прочими отклонениями анатомического развития. Исследования в этой сфере ведутся, конкретных выводов пока недостаточно для обобщенного понимания проблемы.
- Ревматизм. Системное аутоиммунное заболевание с рецидивирующим течением. Имеет деструктивно-воспалительный характер. Лечение длительное, порой пожизненное. Качество восстановления зависит от момента начала терапии, особенностей организма пациента. На формирование кардиомиопатии потребуется не один год.
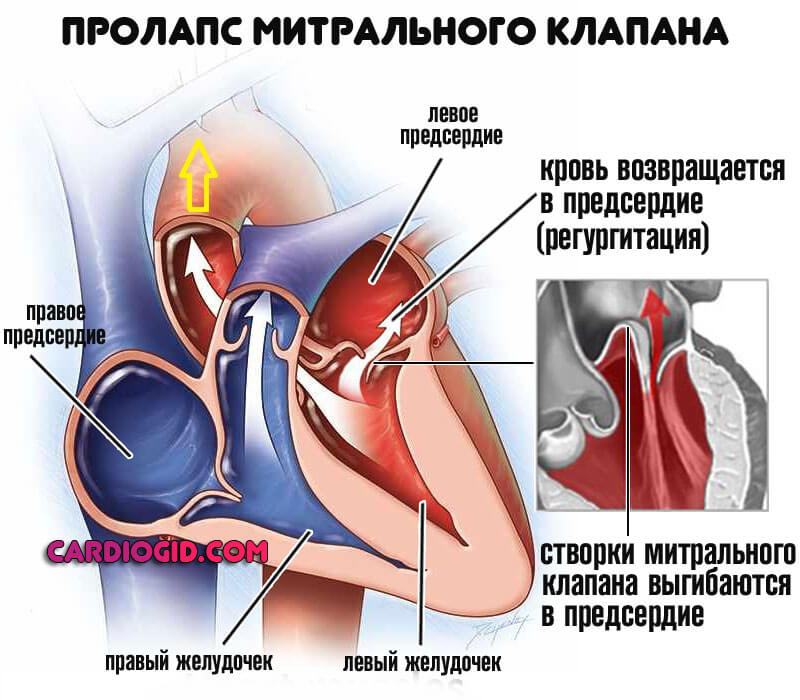
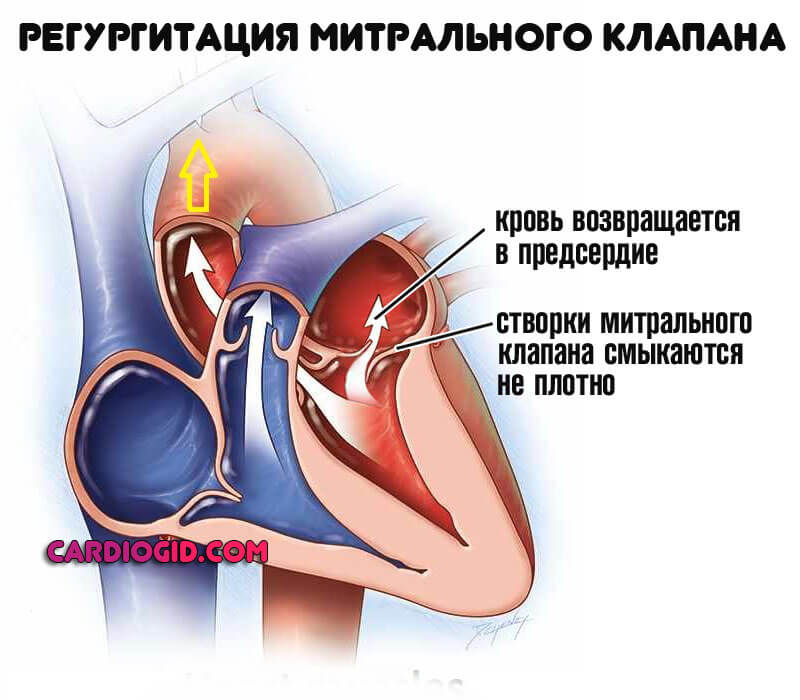
- Стеноз митрального клапана. Также пролапс и прочие варианты. Единственные пороки, которые доказано влияют на возможность развития кардиомиопатии гипертрофического типа. Характеризуется регургитацией (обратным током крови в предсердия), нарушением гемодинамики, порой фатальным. На фоне длительного вялого течения порока происходит параллельное формирование иных дефектов.
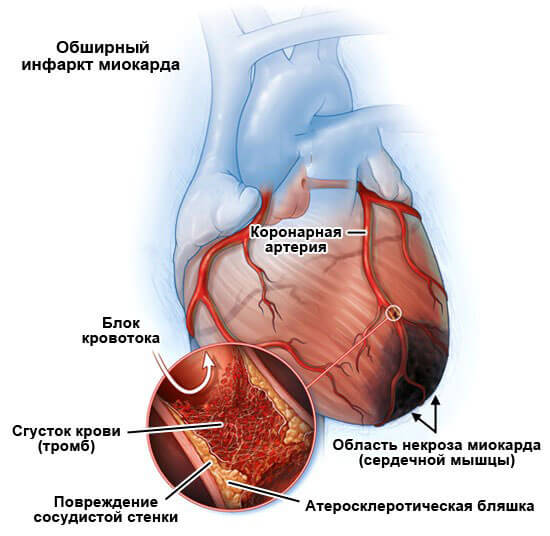
- Инфаркт в анамнезе. Острое нарушение трофики мышечного слоя. Как итог — резкое падение сократительной способности, гемодинамики. Без своевременной помощи неминуема смерть больного. Даже при успешном лечении образуются участки замещения функциональных тканей рубцовыми. Они не способны сокращаться, выступают заполнителями нарушенного пространства. Отсюда необходимость наращивания объемов миокарда, это также компенсаторный механизм.
- Воспаление околосердечной сумки. Относительно редкое состояние (3-5% случаев всех первичных патологий подобного рода). Имеет инфекционное, реже иммунное происхождение. Характеризуется стремительным агрессивным течением, выраженной клиникой. Нередко осложняется воспалением миокарда (сказать точно, обуславливает ли первое второе или наоборот трудно). Лечение в стационаре под наблюдением врача.
Травмы грудной клетки с повреждением кардиальных структур.
Факторы риска
Большое значение имеют и так называемые факторы риска. Они предрасполагают к формированию опасных состояний. Среди таковых:
- Гиподинамия. Или недостаточная физическая активность пациента. По причине быта, профессиональной деятельности, длительного нахождения в постели.
- Курение. Продолжительное. Особенно рискуют пациенты с приличным стажем потребления табачной продукции.
- Ожирение. Опасно не само по себе. Все пациенты с избыточной массой тела имеют проблемы с метаболизмом и обменом липидов.
- Чрезмерная физическая нагрузка. Формируется гипертрофия миокарда так называемого естественного типа. Назвать таковой ее можно с большой долей условности. Пациент действительно не испытывает дискомфорта, но в определенный момент анатомические изменения, необходимые для обеспечения уровня механической активности, обернутся против человека.
- Алкоголизм.
- Потребление наркотических веществ.
- Длительное применение препаратов, оказывающих воздействие на сердце и сосуды.
- Артериальная гипертензия в анамнезе.
- Ишемическая болезнь.
Типичные симптомы
Признаки патологического процесса на ранних стадиях отсутствуют полностью. По мере прогрессирования, возникают следующие проявления:
- Одышка. Сначала в момент интенсивной физической нагрузки. Поскольку мало кто обеспечивает себя таким уровнем активности, проявления нет. Позже в состоянии покоя. Пациент не может подняться по лестнице, затем пройти по улице, а потом и вовсе встать с постели. Обнаружение отклонения возможно с помощью специальных тестов (велоэргометрия как щадящий вариант).
- Боли в груди. Ненадежный диагностический признак. Могут иметь внекардиальное происхождение. Текут приступообразно, развиваются спонтанно. Особенно на фоне стресса, активности, потребления спиртного, табака, препаратов.
- Сонливость, слабость, ощущение ватности тела, снижение работоспособности.
- Повышенная потливость в ночное время.
- Цианоз носогубного треугольника.
- Головные боли.
- Вертиго. Оба признака отмечаются на поздних стадиях, когда падает гемодинамика.
- Тошнота, рвота (редко).
- Бледность кожных покровов.
- Выраженные аритмии по типу тахикардии, брадикардии, экстрасистолии или фибрилляции. Протекают приступами или на постоянной основе.
Симптомы неспецифичны. Определить патологию по ним невозможно. При обнаружении хотя бы одного описанного явления стоит обращаться к докторам.
Показания к госпитализации
Перечень таковых относительно широк. Специальных клинических рекомендаций не разработано. Ориентируясь на опыт лечащих врачей можно говорить о следующих моментах:
- Снижение частоты сердечных сокращений до 60 ударов в минуту и менее. Критические состояния требуют вызова скорой помощи для решения вопроса транспортировки в профильный стационар.
- Тахикардия на уровне свыше 120 ударов, при условии, что длится она более 2 часов подряд.
- Выраженная степень гипертрофической кардиомиопатии (средняя по указанной выше классификации и далее).
- Аритмия иного типа (экстрасистолия, фибрилляция). Субъективно ощущается как резкий толчок в груди, переворачивания сердца, неправильное, неравномерное биение.
- Интенсивный болевой синдром. До выяснения причины.
- Сильная одышка, вплоть до невозможности выполнения простых бытовых обязанностей.
- Неврологические нарушения дефицитарного плана (речевая, зрительная, слуховая, прочие дисфункции).
В любом спорном случае, при подозрениях нужно обращаться к докторам. Также вызывать скорую помощь. Решение вопроса о госпитализации — прерогатива квалифицированного персонала.
Что необходимо обследовать?
Диагнотику проводят специалисты по кардиологии. Первичные мероприятия направлены на определение вероятной болезни. Только затем показана верификация, уточнение версии.
Полный перечень мероприятий таков:
- Устный опрос пациента о его жалобах.
- Сбор анамнестических данных.
- Измерение артериального давления, также частоты сердечных сокращений.
- Суточное мониторировние с применением автоматического тонометра программируемого типа.
- Электрокардиография для оценки функциональной активности сердечной мышцы, выявления аритмии.
- Эхокардиография. Основная методика в диагностике. Применяется чаще всего в первый же момент. Позволяет визуализировать ткани, хотя требуется значительная квалификация от медицинского персонала.
- Анализ крови общий и биохимический.
- Сцинтиграфия по показаниям.
- МРТ. Используется в крайних случаях, как способ детального отображения кардиальных структур. Считается относительно дорогим и малодоступным методом, по крайней мере, в реальности стран СНГ.
Основные мероприятия направлены на установление диагноза, его верификацию и определение причины проблемы.
Лечение
Лечение гипертрофической кардиомиопатии заключается в устранении симптомов и первопричины состояния. Терапия систематическая, назначается в момент обнаружения патологического процесса. Имеет две плоскости.
Первая — этиотропное воздействие. Возможно при приобретенном характере кардиомиопатии. В случае с генетическими дефектами смысла не имеет.
Вторая — симптоматическая. Купирование проявлений и повышение качества жизни. Используются консервативные и оперативные методики.
Среди первых, применяются такие препараты:
- Антигипертензивные. Классическая схема — Дилтиазем или Верапамил, Периндоприл и Моксонидин в комплексе.
- Противоаритмические. Хиндин, Амиодарон.
- Кардиопротекторы.
- Средства на основе калия и магния (Аспаркам и прочие).
Гликозиды противопоказаны. Возможны другие типы на усмотрение врача.
Хирургическое лечение показано в крайних случаях. В основном это мера борьбы с приобретенным процессом.
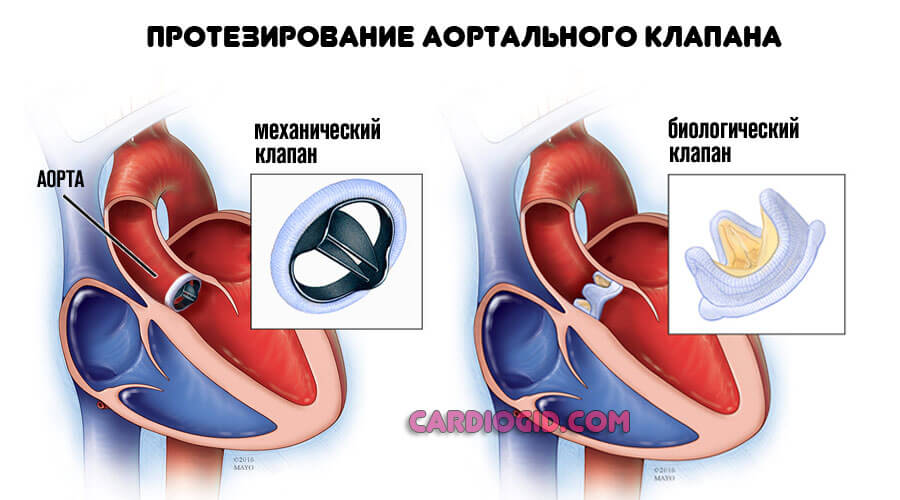
Методики различны. Так, гипертрофическая обструктивная кардиомиопатия устраняется путем протезирования аортального клапана или стентирования. Возможна установка кардиостимулятора, восстановление анатомической целостности органа и пр. Вариантов масса.
Применение народных рецептов не имеет смысла. Требуется изменить образ жизни (см. пункт профилактика).
Прогноз и возможные осложнения
Определить исход на раннем этапе ведения пациента сложно. Сказать стоит одно. Начальные стадии патологического процесса относительно благоприятны, поскольку выживаемость составляет 85-90%.
По мере прогрессирования цифры становятся все более пессимистичными. В любом случае, полное излечение невозможно. Дефект в какой-то степени останется все равно.
Но, при минимальных отклонениях вероятна стабилизация состояния и увеличение продолжительности жизни. До каких пределов — сказать трудно. Обычно не меньше, чем у среднестатистического человека.
Осложнения развиваются на любой стадии, но риски выше при запущенном процессе.
Среди последствий:
- Остановка сердца.
- Кардиогенный шок.
- Гипертонический криз.
- Инсульт.
- Инфаркт.
- Полиорганная недостаточность.
- Сосудистая деменция.
Также существенно снижается качество жизни. Все указанные осложнения рано или поздно ведут к смерти пациента.
Предотвращение возможно, но требуется приложить усилия. Как самому больному, так и его врачу.
Профилактика
Как в момент лечения гипертрофической кардиомиопатии, так и в рамках предотвращения таковой показаны специальные действия.
Меры превенции представляют определенные сложности. В первую очередь в полевом отношении. Трудно изменить образ мышления, привычки. Но здоровье того требует.
Среди рекомендаций:
- Полный отказ от курения, спиртного, наркотических веществ.
- Нормализация физической активности. Никаких перегрузок, но и гиподинамия недопустима. Примерно час-два прогулок в день, ЛФК, плавания, этого достаточно.
- Питьевой режим. 1.5-2 литра в сутки. Если есть артериальная гипертензия — по нижней границе.
- Соль в пределах разумного (7 граммов вполне хватит). Радикального исключения из рациона быть не должно.
- Пересмотр подхода к питанию. Больше витаминов, белка, меньше углеводов, жиров, никаких жареных, копченых блюд, фаст-фуда, полуфабрикатов, консервов. Рекомендуемый лечебный стол — №10.
- Полноценный сон не менее 8 часов.
- Избегание стрессов по возможности.
- Постоянный контроль артериального давления и частоты сердечных сокращений.
Также стоит своевременно лечить все выявленные заболевания, независимо от типа. В определенный момент они могут неожиданным образом проявить себя. Каждые полгода-год посещать кардиолога — это хорошая практика.
В заключение
Гипертрофическая форма кардиомиопатии представляет собой вариант патологического процесса потенциально летального рода.
Прогрессирование процесса неминуемо, формирование осложнений — вопрос времени.
Чтобы предотвратить пессимистичный итог нужно лечить патологию с первых же дней. Прогноз благоприятен только на ранней стадии.
Восстановление проводится медикаментозными, реже хирургическими методами под постоянным контролем врача-кардиолога. Рекомендуемая частота посещения специалиста — раз в три месяца.